Prävention und Therapie von Infektionen in der perioperativen Medizin
Das Programm spannte einen weiten Bogen über die Fachgebiete der Infektiologie, Intensiv- und Notfallmedizin, Mikrobiologie sowie Hygiene und lieferte aktuelle Informationen über neue diagnostische und therapeutische Ansätze, Guidelines und Präventionsstrategien.
Prävalenz nosokomialer Infektionen
Der erste Vortrag widmete sich der Prävalenz nosokomialer Infektionen in Deutschland. Die Referentin, Oberärztin PD Dr. med. Sonja Hansen, Institut für Hygiene und Umweltmedizin Charité – Universitätsmedizin Berlin, stellte die Daten der ermittelten Raten an nosokomialen Infektionen für Deutschland und den anderen europäischen Ländern vor. Es haben sich 252 deutsche Kliniken an der Erfassung im Jahre 2022 beteiligt, das waren gut 30 Krankenhäuser mehr als noch im Jahre 2016. Hansen stellte dar, dass die Prävalenz der im Krankenhaus erworbenen Infektionen gegenwärtig 4,9 % beträgt [1]. Die häufigsten dabei ermittelten Infektionen waren: postoperative Wundinfektionen mit einem Anteil von 23,5 %, gefolgt von unteren Atemwegsinfektionen (21,6 %), Harnwegsinfektionen (19,0 %), Blutstrominfektionen (6,7 %) und COVID-19-Infektionen (2022!) mit einem Anteil von 4,8 %. In der Altersheilkunde beziehungsweise in der Geriatrie und in der Intensivmedizin werden gegenwärtig die meisten dieser Infektionen diagnostiziert.
Das Risiko, im Krankenhaus erworbene Infektionen zu akquirieren, ist im Alter höher als bei jüngeren Personen, bedingt durch eine Verminderung zahlreicher schützender Immunfunktionen, Multimorbidität und auch aufgrund längerer Krankenhausaufenthalte. Der schwer kranke Patient auf der Intensivstation besitze ein außerordentlich hohes Risiko, eine nosokomiale Infektion zu erwerben: Die Notwendigkeit eines invasiven Monitorings auf der Intensivstation, die parenterale Ernährungs- und Medikamentenapplikation, tracheale Intubationen und Katheterisierungen jeglicher Art beeinträchtigten die Abwehr der Patienten und machten zudem auch immer Manipulationen an den verwendeten Devices erforderlich, führte Hansen aus. Sie betonte abschließend, dass es wichtig sei, diese Infektionen wiederholt zu erfassen, um Entwicklungen beurteilen zu können und auch jeweils wichtige Strukturen und Prozesse zur Prävention von Krankenhausinfektionen und antimikrobiellen Resistenzen zu ermitteln, was auch eine weitere Sensibilisierung für die Thematik und Stärkung von Strukturen und Fähigkeiten zur Prävention und Kontrolle ermögliche.
Antiinfektive Therapie in der Intensivmedizin
Der zweite Vortrag von Dr. med. Jan-Karl Schütte, Chefarzt der Klinik für Anästhesie und Intensivmedizin, Cellitinnen-Krankenhaus Maria-Hilf in Bergheim, widmete sich dem Thema „Steuerung der antiinfektiven Therapie in der Intensivmedizin“. Der Beginn einer Antibiotikatherapie sollte sich beim kritisch kranken Intensivpatienten am klinischen Gesamtbild orientieren, da aktuell kein Laborparameter existiere, der verlässlich das Vorliegen einer Infektion anzeige und zusätzlich der zeitlichen Dynamik einer vital bedrohlich verlaufenden Infektion gerecht werde, führte Schütte zu Beginn aus. Gleichzeitig werde jedoch häufig eine begonnene Antibiotikatherapie aus einem falschen Sicherheitsbedürfnis zu lange fortgeführt, obwohl internationale Leitlinien die Antibiotikatherapiedauer bei der schweren Sepsis mit 7–10 Tagen als ausreichend erachten und Studien zur ventilator-assoziierten Pneumonie demonstriert haben, dass auch eine verkürzte Antibiotikatherapiedauer von 7–10 Tagen sicher durchgeführt werden könne, solange keine Infektion mit Problemkeimen vorliege. Eine prolongierte antiinfektive Therapie sei mit medikamentenbedingten Nebenwirkungen, erhöhten Resistenzraten und gesteigerten Kosten assoziiert.
Die Wahl des Zeitpunktes zur Beendigung einer Antibiotikatherapie bei bakterieller Sepsis könne in der Intensivmedizin durch den Biomarker Procalcitonin (PCT) effektiv und ohne negative Konsequenzen für das klinische Outcome unterstützt und die Therapiedauer verkürzt werden. Wichtig sei jedoch die Anwendung gemäß einem lokalen Protokoll mit repetitiven PCT-Messungen im Verlauf, um die Kinetik der Messwerte zu erfassen, führte Schütte aus. Allerdings führten Umstände wie Trauma, Operationen oder Multiorganversagen ebenfalls zu erhöhten PCT-Werten, ohne dass eine Infektion zugrunde liegen muss. Zudem könne die Höhe des PCT-Wertes in Abhängigkeit vom Infektionsort und der verursachenden Keimspezies variieren. Für die klinische Praxis sei es daher entscheidend, die Kinetik und die Limitation des Parameters zu kennen sowie die gemessenen Werte im Kontext mit der aktuellen klinischen Situation des Betroffenen zu interpretieren. PCT sei ein Baustein für ein rationales Antiinfektiva-Management (Antibiotic Stewardship) und für eine optimierte Patientenversorgung und Patientensicherheit, resümierte Schütte abschließend.
Sepsis und Multiorgandysfunktionssyndrom
Der dritte Vortrag, referiert von Birgit Trierweiler-Hauke, Fachkrankenschwester für Anästhesie und Intensivpflege und Pflegedienstleitung der Chirurgischen Klinik und Klinik für Anästhesiologie, Pflegeleitung HIPSTA (Heidelberger Interprofessionelle Ausbildungsstation) und Wundmanagerin ZWM® am Universitätsklinikum Heidelberg, widmete sich dem Thema „Pflege von Patienten mit Sepsis und Multiorgandysfunktionssyndrom“. Trierweiler-Hauke erklärte das Erkennen einer Sepsis und damit verbundene Schwierigkeiten in der pflegerischen Praxis. Ihr Schwerpunkt lag in der fachspezifischen Versorgung anhand von Pflegeproblemen bei Patientinnen und Patienten mit einer schweren systemischen Infektion. Trierweiler-Hauke betonte am Ende, dass regelmäßigen Schulungen aller Mitarbeitenden am Krankenbett, bezüglich der Umsetzung von aktuellen Leitlinien in der Pflege und Betreuung von diesen Patientinnen und Patienten ein hohes Gewicht beigemessen werden müsse. Es gelte, das lebensbedrohliche Krankheitsbild rasch zu erkennen und adäquat in Zeitfenstern zu intervenieren.
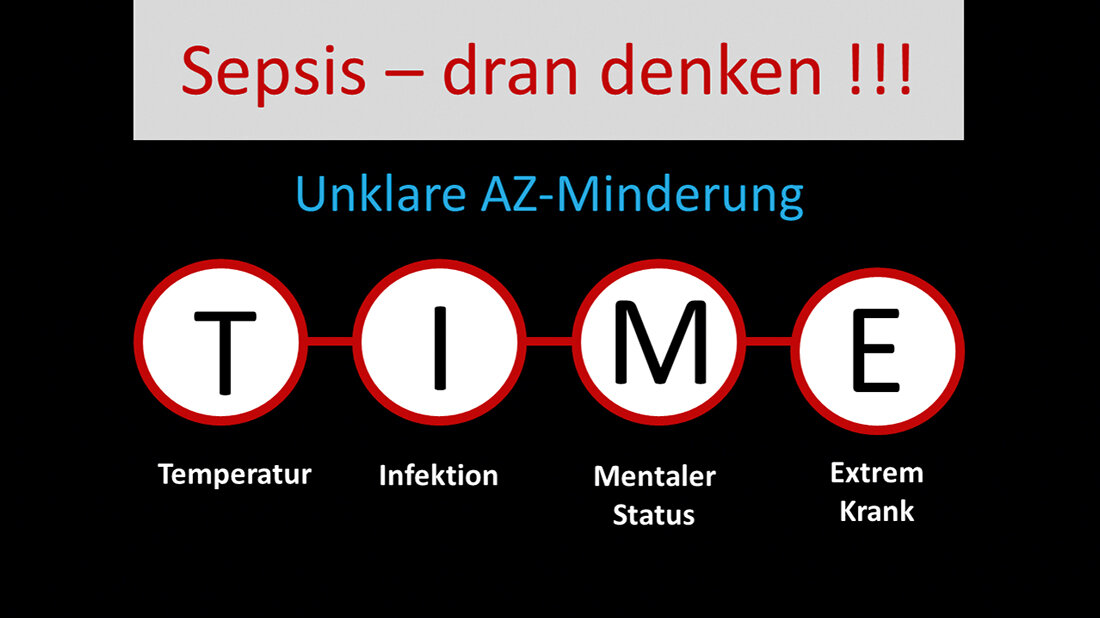
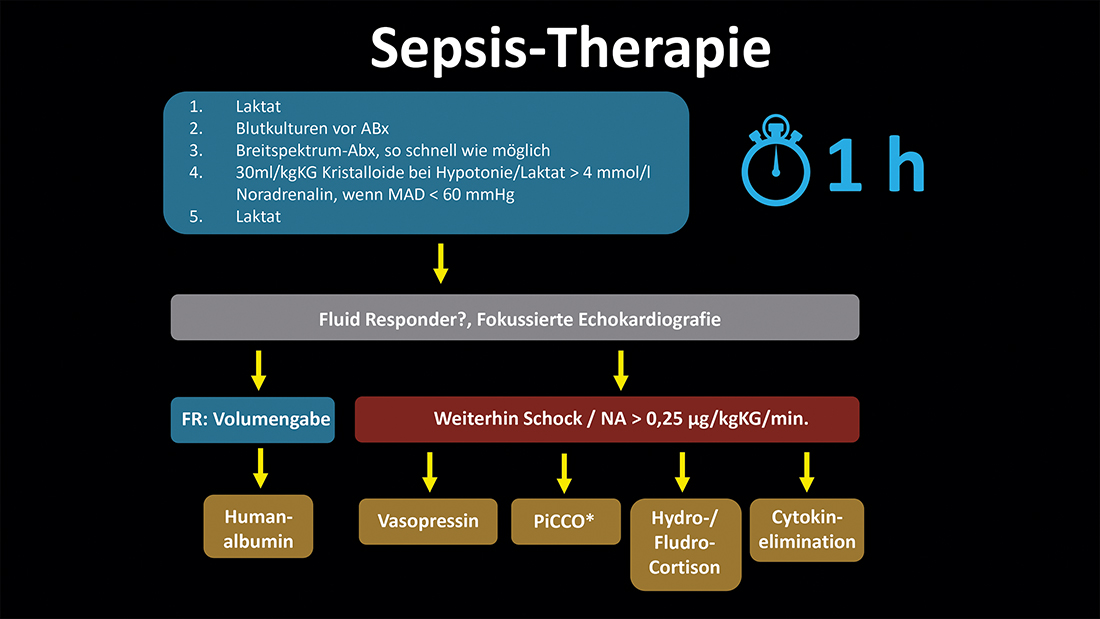
Der letzte Vortrag widmete sich dem schweren und bedrohlichen Krankheitsbild der Sepsis mit dem Titel „Sepsis – von der Leitlinie an die Bettkante“. Der Referent, Priv.-Doz. Dr. med. Kevin Pilarczyk, MHBA, Chefarzt der Klinik für Intensiv- und Notfallmedizin am Klinikum Hochsauerland GmbH in Arnsberg, ging einleitend auf die Häufigkeit der Sepsis, als „the silent killer“ (der lautlose Killer) ein. Alle 2,6 Sekunden stirbt weltweit ein Mensch an Sepsis. 230.000 Menschen erkranken jährlich in Deutschland daran, mindestens 85.000 davon versterben, dies unterstreiche die Bedeutung dieses schweren Krankheitsbildes in der Medizin, so Pilarczyk. Die Erkrankung der Sepsis sei definiert als ein lebensbedrohliches Organversagen, hervorgerufen durch eine unkontrollierte Reaktion des Immunsystems auf eine Infektion. Die Sepsis verlaufe in verschiedenen Phasen. Die Problematik der Sepsisdiagnose sei dabei komplex, betonte Pilarczyk: So seien SIRS (Systemic Inflammatory Response Syndrome) Kriterien, wie zum Beispiel Tachykardie, Tachypnoe, Leukozytose, Hyperthermie unspezifisch, zum Teil schnell erfüllt (Tachykardie und Tachypnoe) und auch trotz Sepsis nicht immer vorhanden (Fieber, Leukozytose). Stets sollte immer an Sepsis gedacht werden (Abbildung TIME). Pilarczyk diskutierte anschließend die aktuellen Empfehlungen der Surviving Sepsis Campaign [2] und bewertete sie mit den europäischen und deutschen Empfehlungen (Abbildung Sepsis-Therapie). Sepsis sei ein Notfall und müsse innerhalb einer Stunde behandelt werden, wie ein akuter Herzinfarkt und Schlaganfall. Stets sei bei Veränderungen an der Patientin beziehungsweise am Patienten an eine Sepsis zu denken, so Pilarczyks Plädoyer am Ende des Vortrages.
Literatur
1. Aghdassi SJS, Hansen S, Peña Diaz LA, et al.: Healthcare-associated infections and the use of antibiotics in German hospitals—results of the point prevalence survey of 2022 and comparison with earlier findings. Dtsch Arztebl Int 2024; 121: 277–83; DOI: 10.3238/arztebl.m2024.0033.
2. Evans L, et al.: Surviving sepsis campaign: international guidelines for management of sepsis and septic shock 2021. Intensive Care Med November 2021; 47 (11): 1181–247; DOI: 10.1007/s00134-021-06506-y.
Entnommen aus MT im Dialog 11/2024
Artikel teilen