Neue Entzündungsfunktion von Blutplättchen entdeckt
Die Thrombozyten sind kleine kernlose Zellen des Blutes, die eine unverzichtbare Rolle bei der Blutstillung (Hämostase) spielen. Ihre Hauptaufgabe besteht darin, verletzte Gefäße zu erkennen, sich zu aktivieren und sich mittels ihres Oberflächenproteins Integrin αIIbβ3 zu verklumpen. Dadurch bilden sie einen stabilen Blutpfropf, der die Wunde verschließt und die Blutung stoppt. Wenn dieser Prozess jedoch unkontrolliert abläuft, kann dies zur Ausbildung von Thrombosen führen. Dies kann einen Herzinfarkt oder Schlaganfall auslösen.
Thrombozyten bilden PITTs
Die klassische Funktion der Thrombozyten in Hämostase und Thrombose ist seit Jahrzehnten gut verstanden. Ein Team des Instituts für Experimentelle Biomedizin des Universitätsklinikums Würzburg (UKW) und des Rudolf-Virchow-Zentrums (RVZ) der Julius-Maximilians-Universität Würzburg (JMU) sowie Forschungspartner aus Frankreich, Italien und den USA haben jedoch nun einen überraschenden Mechanismus veröffentlicht, der das Verständnis der Thrombozytenbiologie grundlegend ändert. Sie konnten zeigen, dass bei schwerwiegenden Krankheitsprozessen wie Infektionen oder Infarkten Thrombozyten auf eine völlig andere Funktion „umschalten“ können. Dabei dient das Integrin αIIbβ3 nun als Baustein eines neuartigen Organells, das von den Blutplättchen freigesetzt wird und schädliche Entzündungsprozesse antreibt. Die Forschenden beobachteten, wie die Thrombozyten unter solchen Bedingungen winzige fadenförmige Membranfortsätze bilden und abgeben – sogenannte PITTs (Platelet-derived Integrin- and Tetraspanin-rich Tethers). Das bedeutet „von Thrombozyten freigesetzte, Integrin- und Tetraspanin-reiche Membranstruktur“. Die PITTs binden an Immunzellen und die Gefäßwand und aktivieren diese, während die sich ablösenden Thrombozyten selbst geschwächt und weniger haftfähig im Blutstrom zurückbleiben.
Grundlegende Fragen aufgeworfen
Prof. Dr. Bernhard Nieswandt, Letztautor der Studie und Leiter des Lehrstuhls für Experimentelle Biomedizin I am UKW erklärt: „Normalerweise aktivieren sich Thrombozyten nur bei einer Gefäßverletzung. Dabei verändern sie ihre Form, setzen Botenstoffe frei und bilden einen Thrombus. Bei den PITTs passiert das Gegenteil: Die Thrombozyten bleiben im klassischen Sinn nicht aktiviert, sondern schnüren aus ihrem Membran-Netzwerk kometenschweifartige Organellen ab, die reich an αIIbβ3 und dem Tetraspanin-Co-Rezeptor CD9 sind, während andere Oberflächenmoleküle auf den Thrombozyten zurückbleiben. Das ist ein völlig neuer Mechanismus, der so noch in keiner Zelle beobachtet worden ist und grundlegende Fragen zur Organisation und gesteuerten Beweglichkeit von Membranproteinen aufwirft.“
Auch bei COVID-19 beobachtet
Die Bildung von PITTs wurde erstmals in Blutproben von Patientinnen und Patienten mit schwerer Blutvergiftung (Sepsis), starker bakterieller Infektion und COVID-19 entdeckt. Die Forschenden wiesen die fadenartigen Tethers in Blutausstrichen nach und beobachteten gleichzeitig einen Verlust von αIIbβ3 auf der Oberfläche der Thrombozyten. Weitere Untersuchungen in Tiermodellen und mithilfe der intravitalen Mikroskopie belegten, dass PITTs bei Entzündungen oder Infektionen direkt in den Gefäßen entstehen und sich an Immunzellen und der Gefäßwand anheften. Dabei kommt es zu einer Aktivierung dieser Zellen und einer Verstärkung der Gefäßentzündung.
Blockade von αIIbβ3 mit monoklonalen Antikörpern
„Dass Thrombozyten αIIbβ3 auf diese Weise umverteilen und dadurch ihre normale Gerinnungsfunktion einbüßen, war völlig unerwartet. Das könnte erklären, warum viele schwerkranke Patientinnen und Patienten auch unter gewebeschädigenden Entzündungsprozessen und einem gleichzeitig erhöhten Blutungsrisiko leiden“, betont Prof. Dr. David Stegner. Der Arbeitsgruppenleiter am RVZ ist neben Charly Kusch Erstautor der Studie.
Die Forschenden konnten außerdem zeigen, dass die Blockade von αIIbβ3 mit monoklonalen Antikörpern die Bildung von PITTs und infolgedessen schwere Entzündungsprozesse und Gewebeschäden in Krankheitsmodellen deutlich verringert. Damit eröffnen sich neue therapeutische Ansätze, um solche sogenannten „thrombo-inflammatorischen“ Krankheitsmechanismen gezielt zu bremsen, ohne die lebenswichtige Blutstillung zu beeinträchtigen.
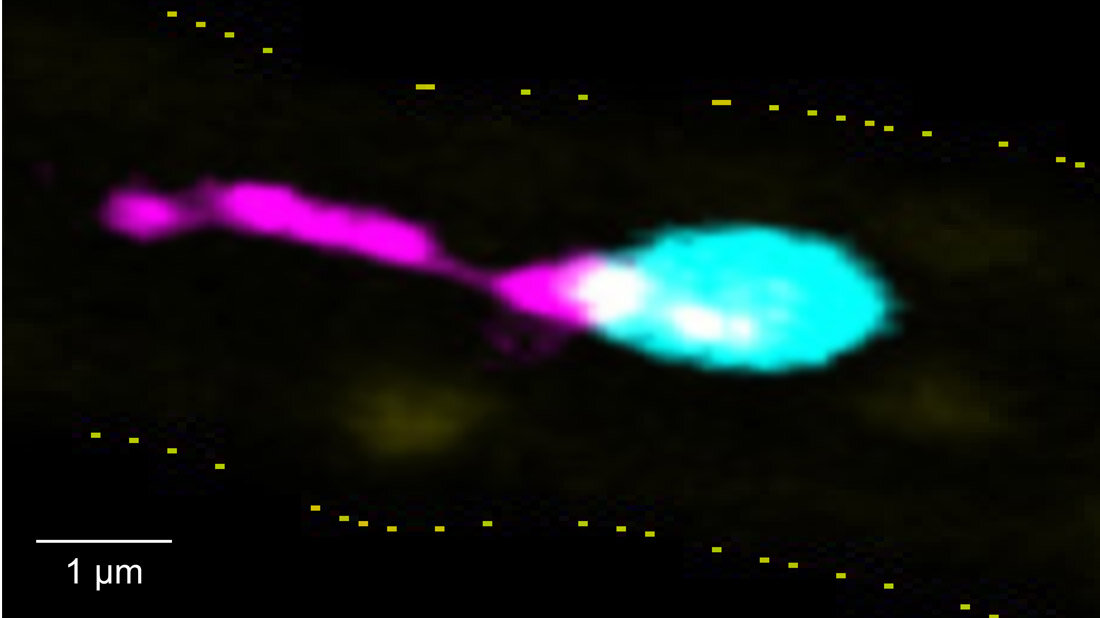
*Intravitalmikroskopische Aufnahme aus der Leber eines Mausmodells: Ein Thrombozyt (türkis) haftet an der entzündeten Gefäßwand (gelb gestrichelt) und schnürt einen langen, fadenförmigen Membranfortsatz ab – einen sogenannten PITT (magenta). Diese von Thrombozyten freigesetzten Integrin- und Tetraspanin-reichen Tethers bleiben an der Gefäßwand zurück und fördern Entzündungsreaktionen, während sich der Thrombozyt selbst wieder in den Blutstrom löst. Maßstab: 1 µm.
Quelle: idw/Uniklinikum Würzburg
Artikel teilen